營養科陳盈羽營養師
基因掌管著細胞的壽命,1930年遺傳學家McClintock與Muller在真核細胞中發現端粒,位於基因末端,以重複序列TTAGGG存在於人體中,作用是保護染色體、避免與其他染色體融合以及穩定基因結構。端粒是一個動態結構,其長度與細胞分裂次數有關,每進行一次,端粒就會隨之縮短,過短的端粒將失去功能,細胞則進入衰老狀態,許多研究顯示衰老細胞的堆積是造成老化與相關疾病的主要原因。
根據美國疾病管制與預防中心(CDC, 2009)與世界衛生組織(WHO, 2005)觀察的結果,端粒分子代謝與衰老相關之疾病有關,如癌症、第2型糖尿病、冠心病等,有趣的是,這些疾病可透過改變生活型態來降低40%~80%,如進行抗老化飲食與適度及規律的體能活動。
什麼東西會增加基因損壞的危險,進而影響端粒呢?
在2018年美國的研究中提到了自由基。那人體內的自由基又從哪裡來?粒腺體稱為細胞的發電廠,可將碳水化合物轉換成為ATP,提供細胞能量,在這個過程中即會產生自由基,活性氧分子(Reactive oxygenspecies, ROS),在結構上有未配對的自由電子,其具有很強的化學反應活性,會造成基因的不穩定,已有許多研究指出細胞衰老與功能失調的粒腺體和較短的端粒有關。
哪些營養素、飲食可以保護端粒呢?
研究顯示可以食用具有抗氧化的營養素來消除自由基,接下來將簡要介紹維生素、礦物質、多酚和omega-3 脂肪酸對老化的影響。
1.維生素與礦物質
維生素C、D、E、葉酸、β胡蘿蔔素,礦物質鋅、鎂,皆能增加抗氧化力,Paul等人在2011年的研究中表示可保護端粒長度。
2.天然存在的多酚
茶黃素、綠茶與紅茶中的多酚,也具有抗氧化力,可降低體內發炎反應,此外Chan等人在2010年的研究觀察中,發現有喝茶習慣的中國男性老年人,有較長的端粒,與不經常喝茶的老年人比較,其平均壽命增加了5年。
3.Omega-3脂肪酸
已被世界公認為是促進健康的脂肪酸,人體內Omega-3與Omega-6脂肪酸的比例與端粒長度有關,Farzaneh-Far等人於2010年研究中表示較高的Omega-3脂肪酸濃度與端粒耗損呈負相關,具有保護基因的作用。
4.飲食組成
根據Lopez-Garcia的研究表示新鮮水果、蔬菜、豆類、魚、家禽類與全穀物的攝取,能降低發炎反應,另外Freitas-Simoesy等人在2016年研究中也指出其他抗氧化食物如種子、堅果、豆類、海藻和咖啡也與保護端粒長度有關聯。
此外,在其他相關研究中與食物種類有關的:穀物與全穀物的膳食纖維攝取量,對女性的端粒長度具有保護作用(Cassidy, 2010);攝取加工肉類則會減少端粒長度(Nettleton, 2008)。
抗氧化劑的最佳來源是食物,而不是補充劑。天然食物中有多種植化物與無法進行人工萃取的成分,具有協同作用,非加工合成的補充劑可取代。
目前世界上哪種飲食方式是最能保護基因的健康呢?
答案是地中海飲食!
近一、二十年來,已被世界眾多醫學實證研究認可為最健康的飲食之一,相信許多民眾一定也有聽過,地中海飲食的原則是攝取新鮮水果、蔬菜、堅果和種子、全穀類、橄欖油、魚和低脂肉類、乳製品及適量攝入酒精,攝取富含抗氧化力的食物,可降低體內發炎反應及減少自由基,進而降低心血管疾病、慢性病的發生率,延長壽命。此外,還能刺激外周血單核細胞(peripheral blood mononuclear cells)中的端粒酶活性(Freitas-Simoes,2016),再配合適度運動,可長期改善內皮微血管及心肺功能(Klonizakis, 2014),對於健康非常重要。
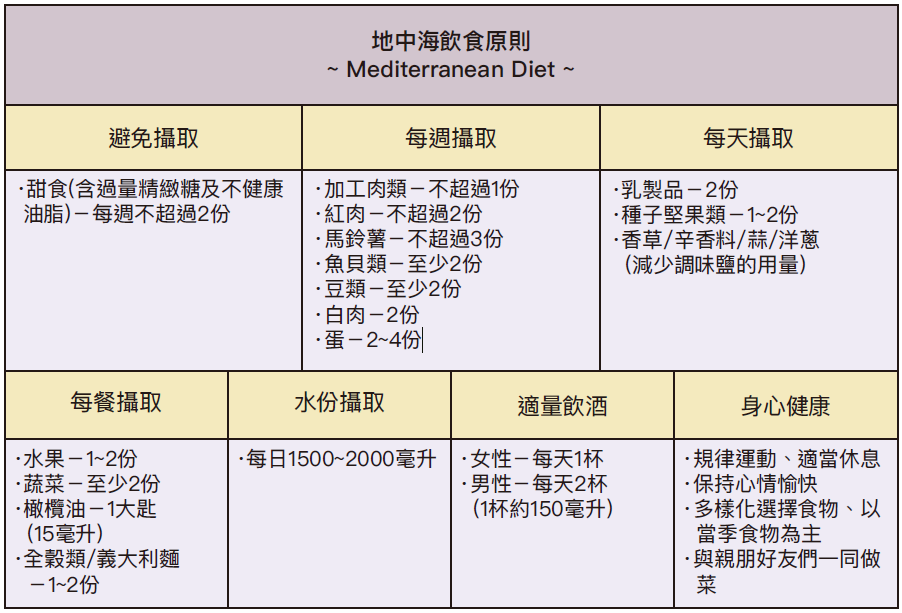
目前醫學仍持續研究衰老機制與抗衰老,端粒縮短已被確定為衰老的主要原因之一(Vidacek,2010)。衰老是無法避免的,從出生起就是面對老化的開始,而現在我們可以透過最基本的飲食來著手,就有機會延長壽命,生活方式的改變就是最重要的開始。參考資料: https://www.cdc.gov/, https://www.who.int/, J Gerontol A Biol SciMed Sci, 2018, Vol. 73, No. 1, 39–47

